Cosa sono i Trigger Points Miofasciali
Caratteristiche cliniche e classificazione
Perché i MTrPs vanno sempre valutati e trattati?
Cosa sono i Trigger Points Miofasciali
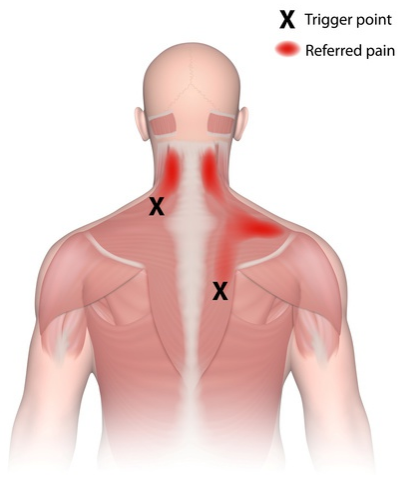
I Trigger Points Miofasciali sono aree fasciali e muscolari caratterizzate dalla presenza di tessuto iper-sensibile e iper-teso. Alla palpazione manuale il terapista percepisce una resistenza o consistenza tissutale diversa (generalmente maggiore rispetto alle parti adiacenti e controlaterali) ed il paziente risponde alla stimolazione dicendo di sentire “dolore” o altri sintomi (bruciore, calore, fitta, formicolio, pesantezza..) sia a livello locale dove avviene la palpazione, sia a distanza cioè in altre parti del corpo. Esempio classico: alla stimolazione di alcune fibre miofasciali del muscolo trapezio o dello sterno-scleido-mastoideo il paziente riferisce dolore in testa sulla tempia o intorno all’ occhio.
Attenzione: la presenza della sola “tensione”, quindi la palpazione di aree muscolari “dure” e/o “contratte”, può essere del tutto fisiologico e normale (mialgia localizzata). Per parlare di aree trigger miofasciali il tessuto palpato deve essere iper-sensibile e soprattutto deve produrre sintomi riferiti cioè a distanza.
I Trigger Points Miofasciali , in inglese Myofascial Trigger Points (MTrPs) sono aree fasciali e muscolari che si formano in risposta alle sollecitazioni quotidiane. All’inizio sono sempre adattamenti funzionali . Un po’ come i calli che rappresentano la risposta di adattamento della cute. Se però la sollecitazione continua e l’area miofasciale alterata non ritorna alla sua condizione di partenza allora si può creare una disfunzione miofasciale. Tali disfunzioni sono una delle cause più comuni di dolore neuro-muscolo-scheletrico riscontrabile negli studi medici di base e specialistici (Skootsky SA 1989; Gerwin RD 1995; Bennett 2006; Cumming 2007; Hidalgo-Lozano 2010; Bron 2011).
Possono infatti dare numerosi sintomi e segni, tipici e sovrapponibili a comuni diagnosi:
- cervico-brachialgie
- sciatalgie,
- radicolopatie,
- “gomito del tennista o del golfista” (una volta dette “epicondiliti”),
- dolori della spalla,
- dolori mandibolari,
- cefalea etc.
I trigger points miofasciali sono stati riconosciuti dall’ Associazione Internazionale per lo Studio del Dolore (IASP) come una condizione patologica specifica quando producono sintomi spontaneamente e alterano le funzioni muscolari in modo significativo. Nonostante ciò, restano una realtà clinica molto sottovalutata e spesso ignorata da medici, fisioterapisti, osteopati ed altri professionisti. Questo accade vari motivi: manca ancora un consenso unico sui criteri diagnostici, ci sono criticità tecniche su alcuni test di diagnosi, e l’aggiornamento dei professionisti è scarso e non adeguato.
Clinicamente i Trigger Point Miofasciali si ritrovano associati a numerose patologie ben diffuse:
- endometriosi,
- cistite interstiziale,
- sindrome del colon irritabile,
- dismenorrea, prostatiti,
- osteoartrite,
- colpo di frusta,
- stress psicologici ed emotivi,
- deficienze nutrizionali e metaboliche,
- fibromialgia,
- dolori lombari,
- dolori degli arti superiori,
- dolore cervicale,
- delle articolazioni temporomandibolari (ATM)
- mal di testa in particolare la cefalea di tipo tensivo, la cefalea cervicale miofasciale, l’ emicrania senz’aura, e l’ emicrania senz’aura mestruale e l’ emicrania cronica
(Weiss 2001, Bajaj 2001, Anderson 2002, Doggweiller-Wiygul 2004, Jarrell 2004, Gerwin 2005, Bennett 2006, Ardic F 2006, Borg-Stein J 2006, Treaster D 2006, Giambernardino MA 2007, Dommerholt 2006, Freeman 2009, Fernandez de la Penas 2006-2010, Bendtsen 2015).
Evidenze scientifiche dimostrano che i trigger point miofasciali sono spesso la “causa primaria” cioè sono il problema principale dei sintomi e disabilità del paziente (Bennett 2006, Mense 2010). In altri casi sono invece secondari cioè sono la conseguenza di un altro problema. Ad esempio, in caso di infiammazione radicolare per un’ernia la presenza di trigger points nei muscoli del braccio può essere secondaria alla sofferenza del nervo e alla necessità di muoversi in un certo modo. Oppure in caso di dolore al collo (cervicalgia) si possono formare nei muscoli delle aree trigger miofasciali a causa del trauma che determinato una riduzione della mobilità articolare cervicale. Questi trigger points possono a loro volta alterare ulteriormente il movimento e dare sintomi come il mal di testa. In questo caso i trigger points miofasciali sono secondari alla disfunzione cervicale e primari in relazione ai sintomi sulla testa.
La presenza di molteplici trigger points all’interno di più muscoli comporta la comparsa di sintomi autonomici, sensitivi e motori che determina un quadro clinico specifico: la sindrome del dolore miofasciale o myofascial pain syndrome (MPS).
Secondo alcuni studi, la sindrome del dolore miofasciale è la causa più frequente di dolore cronico muscolo-scheletrico con una prevalenza a livello mondiale tra 0,5% – 5% (Hong 2000, White 2001, Gran 2003, Huguenin 2004, Simons 2005, Chen 2008, Ge 2008, 2009).
Caratteristiche cliniche e classificazione
Le caratteristiche cliniche fondamentali di un trigger point miofasciale sono 3:
1) tenderness, cioè dolorabilità e resistenza muscolare locale , cioè nel punto o area che vengono palpati.
2) il dolore riferito (Referral Pain, ReP) o sensazioni riferite : questo fenomeno è tipico dei trigger points. Il paziente riferisce sintomi locali profondi e a distanza dall’area palpata. Le sensazioni percepite in altre aree lontane (ad esempio la testa) possono essere di vario genere:
- fitta,
- formicolio,
- pressione costringente,
- calore,
- bruciore,
- profondità.
Ad esempio i trigger points dei muscoli trapezio, sternocleidomastoideo, splenio, suboccipitali danno dolori riferiti sulla testa tipici della cefalea tensiva e dell’ emicrania senz’aura o cronica. Quando i sintomi e le sensazioni prodotte con la palpazione o il movimento sono riconosciuti come familiari o usuali dal paziente, allora abbiamo trovato un’ area trigger attiva che va subito trattata.
3) la local twitch response (LTR) : è un’altra caratteristica e si manifesta come una contrazione muscolare improvvisa e involontaria (Hong 1995; Gerwin & Duranleau 1997; Rha 2011). Una sorta di fascicolazione , contenuta e brevissima che indica un’alterazione della normale fisiilogia muscolare in quell’area (non tutto il muscolo!).
Da un punto di vista tecnico-clinico, la classificazione dei trigger points miofasciali prevede principalmente 2 tipologie:
1) trigger points miofasciali attivi: sono quelli che appunto si attivano in modo spontaneo con una postura o un movimento, e danno sintomi locali e/o a distanza riconosciuti come usuali o familiari dal paziente, cioè il paziente riferisce di aver già sperimentato tali sintomi o dirà che “sono proprio i suoi sintomi” quelli provocati. Questo è anche il criterio diagnostico più affidabile e importante.
2) trigger points miofasciali latenti : sono al contrario quelli che vanno provocati direttamente per manifestarsi (ad esempio palpandoli o comprimendoli con una certa intensità) e i sintomi da loro provocati non sono comunque riconosciuti dal paziente come usuali o familiari.
I trigger points miofasciali oltre a riprodurre segni e sintomi di quadri clinici specifici come i dolori cervicali della cervicalgia, agiscono anche da fattori provocativi, contribuenti o perpetuanti, di condizioni patologiche primarie invalidanti quali la cefalea di tipo tensivo, la cefalea cervicale miofasciale, l’ emicrania senz’aura, e l’ emicrania senz’aura mestruale e l’ emicrania cronica e la fibromialgia (Fernandez de las Penas 2007, 2009, 2010, Fernandez Carnero 2007, Ge 2008, Bron 2011, Affaitati 2009, Gianbernardino MA 2007, 2011, Bendtsen 2015).
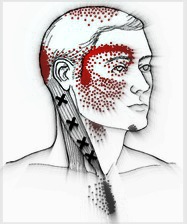
Perché i trigger points miofasciali vanno sempre valutati e trattati?
I trigger points miofasciali vanno sempre valutati e trattati per 4 ragioni:
- producono dolore e/o sintomi invalidanti a vari livelli,
- rendono i muscoli più affaticabili e lenti nel recupero,
- alterano le capacità di controllo del movimento e possono favorire altre disfunzioni,
- facilitano la cronicità o persistenza dei dolori e disabilità perché tengono iper-eccitato il sistema nervoso.
I trigger points miofasciali sono fonti di nocicezione periferica cioè sono stimoli spiacevoli e minacciosi che irritano il sistema nervoso, rendendolo più sensibile e ipereccitabile, con la conseguente produzione facilitata di dolore (Cesar Fernandez de las Penas et Jan Dommerholt 2014).
Le cause della formazione dei trigger points sono:
- sforzi muscolari eccentrici e/o concentrici,
- inconsueti o improvvisi (Gerwin 2004);
- sforzi ripetitivi a basso carico
- posture “statiche”, scarsamente ergonomiche, sostenute a lungo (Hoyle 2011, Treaster D 2006);
- disfunzioni respiratorie quali l’iperventilazione (Chaitow 2004, Jammes 1997);
- problematiche viscerali (FritzGerlad 2009, Giamberardino 1999, Jarrell 2005, Vecchiet 1999).
Le teorie patofisiologiche variano ma le più accreditate sono oggi 3:
- i trigger points sono l’espressione secondaria di lesioni nervose o il risultato periferico di infiammazioni neurogeniche a distanza (Quinter 2015, Holanda 2015).
- gli stiramenti o i sovraccarichi muscolari sostenuti nel tempo comportano adattamenti strutturali (proliferazione microtubuli) che associati allo stress ossidativo (ROS) aumentano la quantità di calcio rilasciata a livello muscolare e di conseguenza aumentano l’attività contrattile (ipertonicità dell’area). I triger points miofasciali sarebbero il risultato di queste alterazioni fisiologiche muscolari e costituirebbero la “nuova condizione di equilibrio” determinatasi all’interno del muscolo la cui fisiologia è stata alterata per ragioni adttive prima e mal-adattive dopo(Jafri 2014).
- La teoria più accreditata e conosciuta è quella della “crisi energetica”. Secondo tale ipotesi, alla base della genesi dei trigger points ci sarebbe un rilascio anormale ed eccessivo di acetilcolina al livello di placche neuromotrici disfunzionali. A ciò segue tutta una serie di eventi elettrochimici che, in un circolo vizioso auto-perpetuante, favorirebbero uno stato di contrazione sostenuta a livello dei sarcomeri muscolari, con conseguente vasocostrizione e dunque alterazione della micro-circolazione locale (danno ischemico-ipossico), crisi energetica metabolica, abbassamento del Ph tissutale (acidosi tissutale), rilascio di sostanze pro-infiammatori e irritazione dei nocicettori tissutali periferici che verrebbero così sensibilizzati. Questi fenomeni, quando prolungati nel tempo o in base all’intensità arrivano a coinvolgere anche i neuroni centrali e così il problema da periferico diventa anche centrale. Ciò determina un incremento dell’intensità sintomalogica (iperalgesia = più dolore) e “ingigantimento” o “sovra-interpretazione” degli stimoli, anche di quelli normali (ipersensibilità del sistema nervoso centrale = allodinia e dolore spontaneo, diffuso) (Simons & Gerwin 2010).
Da un punto di vista anatomico i trigger points attivi sono aree neuro-disfunzionali in cui la funzionalità delle giunzioni neuro-muscolari si è alterata e i nocicettori sono irritati inviando stimoli nocicettivi provocativi al sistema nervoso periferico e centrale.
Da un punto di vista clinico, la genesi di un trigger point riflette sempre un meccanismo fisiologico di protezione o adattamento del tessuto muscolare per richieste funzionali anormali o inconsuete o per squilibri di altra natura (psico-organici).
I trigger points sono una realtà patologica sempre più studiata e confermata, che necessita un’attenta e costante valutazione nonché un trattamento specifico per migliorare le condizioni di salute dei pazienti e facilitare il percorso riabilitativo. A maggior ragione se si considera che quasi la metà del corpo è composta da muscoli e la prima cosa che un terapista “tocca” e su cui lavora sempre e comunque, sono appunto, i tanto “dimenticati” o “ignorati” muscoli.
Se sei una persona che soffre di una forma di mal di testa o ha una diagnosi di cefalea di tipo tensivo o di emicrania è importante farti valutare la presenza di trigger point miofasciali a livello cervicale, toraco-cervicale, craniale e temporomandibolare, e che siano trattati. Puoi trarne grandi benefici in termini di riduzione della frequenza, intensità e durata dei tuoi attacchi e miglioramento della tua condizione.
Autore dell’articolo Dott. Riccardo Rosa FT, MOst